Reporter: Dadan M. Ramdan, Arif Wicaksono | Editor: Dadan M. Ramdan
Gubernur DKI Jakarta Joko Widodo pertama kali meluncurkan Kartu Jakarta Sehat (KJS) pada 10 November 2012. KJS merupakan program unggulan gubernur terpilih yang dijanjikan saat kampanye. Pemprov DKI Jakarta pun menggelontorkan bujet Rp 1,2 triliun dari APBD 2013. Lewat KJS, 4,7 juta warga miskin di Ibukota berhak menikmati layanan gratis di Puskesmas dan rujukan rawat inap kelas III pada rumah sakit yang menjadi mitra program KJS.
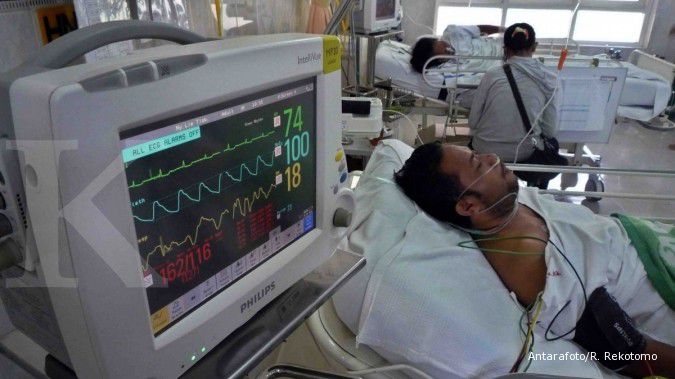
Memang, efek kebijakan KJS ini sangat luar biasanya. Warga berbondong-bondong berobat ke Puskesmas dan rumah sakit. Maklum, selama ini biaya berobat mahal dan sulit diakses masyarakat pinggiran.
Jumlah pasien pun melonjak hingga 70%. Tak pelak antrean dan hilir–mudik pasien layaknya keramaian pasar. Kamar rawat inap penuh sesak, bahkan sebagian tak mampu menampung. Lorong pun disulap jadi ruang rawat dadakan. Petugas medis dan dokter pun dibuat kewalahan menangani pasien yang datang dari pagi, siang, bahkan hingga malam.
Nah, akumulasi membanjirnya pasien ini berujung mundurnya 16 rumah sakit swasta dari program KJS.
Apakah KJS gagal? KJS merupakan pilot project untuk pelaksanaan Badan Penyelenggara Jaminan Kesehatan (BPJS) pada 1 Januari 2014. Lalu apa yang membuat 16 rumah sakit itu cabut dari kepesertaan KJS?
Abdul Barry Radjak, Wakil Direktur Utama Rumah Sakit MH Thamrin satu dari 16 rumah sakit yang mundur bilang, yang menjadi akar persoalannya adalah tarif layanan kesehatan. "Tidak fair jika disamaratakan tarif antara rumah sakit pemerintah dengan swasta. Apalagi dalam hal investasi penghitungan tarif harus ada dasarnya," terangnya kepada KONTAN, Selasa (21/5).
Menurut Barry, tarif layanan ini bukan semata pengelola rumah sakit mencari untung, tapi mereka dituntut untuk memenuhi pengembalian biaya investasi dan peremajaan alat-alat medis, yang notabene murni tanpa subsidi negara. Atas dasar itu, pemerintah perlu duduk bareng dengan pelaku usaha kesehatan, agar satu kebijakan.
Selain itu, harus ada perbedaan tarif bagi rumahsakit swasta. Pengelola rumah sakit swasta menilai klaim yang dibayarkan PT Askes terlalu rendah. "Perhitungan kami, hanya 30%-50% yang dibayar dari total klaim ," ungkap Barry. Padahal, ketika masih langsung dipegang Dinas Kesehatan DKI Jakarta, klaim nyaris semuanya dilunasi.
Kondisi ini, otomatis membuat beban RS makin berat lantaran harus menanggung sisanya sebesar 50%-70%. Program KJS membuat rumah sakit swasta tekor. "PT Askes yang pakai INA-CBG's terlalu rendah ketika membayar klaim," tandas Barry.
Dus, usut punya usut, ternyata Indonesia-Case Base Groups (INA-CBG's) inilah yang dituding sebagai biang kisruh KJS. Padahal sistem pembayaran ini yang akan dijalankan pada program BPJS kelak.
KJS menjadi tempat uji coba ketangguhan sistem yang diberlakukan lewat Keputusan Menteri Kesehatan No. 440/2012. Beleid yang terbit 27 Desember 2012 ini memerintahkan seluruh rumah sakit pelat merah dan swasta wajib menerapkan INA-CBG's mulai 1 Januari 2013.
Jika mengacu INA-CBG's, maka harga yang dibayarkan adalah dengan sistem paket atau borongan. Padahal rumah sakit masih memakai sistem fee for service atau sistem pembayaran per layanan yang ditentukan oleh rumah sakit sendiri. Nah pemerintah menganggap model fee for service rawan kecurangan (fraud) di rumah sakit yang bermuara pada mahalnya beban biaya layanan kesehatan.
Wakil Menteri Kesehatan Ali Ghufron Mukti menegaskan, sistem fee for services akan diganti dengan INA-CBG's pada 2014 seiring mulai beroperasinya BPJS. Sistem ini menjamin layanan kesehatan bagi seluruh warga atau universal coverage. Kemkes mengklaim INA-CBG's bisa menekan praktik fraud di rumah sakit sehingga biaya berobat lebih ringan.
Tapi, Direktur Yayasan Pemberdayaan Konsumen Kesehatan Indonesia (YPKKI) Marius Widjajarta menilai, INA-CBG's tidak akan berguna jika tidak ada standar layanan medik yang jelas. Makanya, pemerintah harus segera menyusun standar layanan medis ini. Tak cuma itu, tarif INA CBG's untuk pembiayaan jaminan kesehatan nasional harus mengikuti harga wajar.
Karena itu, Ia mendesak pemerintah menyesuaikan tarif INA CBG's bagi rumah sakit swasta yang tidak mendapatkan subsidi. n
(Bersambung)
Cek Berita dan Artikel yang lain di Google News


/2012/09/19/403434534.jpg)